Zatorowość płucna – diagnostyka i leczenie 3 lata po wytycznych Europejskiego Towarzystwa Kardiologicznego
Mijają już trzy lata od opublikowania ostatnich wytycznych Europejskiego Towarzystwa Kardiologicznego dotyczących diagnostyki i leczenia ostrej zatorowości płucnej (OZP), w przygotowaniu których miałem przyjemność uczestniczyć.
Warto z tej kilkuletniej perspektywy spojrzeć na ten dokument i spróbować podsumować, co się w tym okresie wydarzyło.
Zapadalność na żylną chorobę zakrzepowo-zatorową nadal jest wysoka i rocznie dotyczy 1 na 1000 osób. Choroba nie tylko jest związana z zagrożeniem w ostrym okresie, ale również powoduje powikłania odległe. Śmiertelność 10-letnia sięgać może nawet 25-40%, a na podstawie danych szacunkowych w krajach Unii Europejskiej odpowiedzialna jest za ok. 300 tys. zgonów rocznie.
Kategorie ciężkości zatorowości płucnej
Wytyczne wyróżniają kilka kategorii ciężkości zatorowości płucnej zależne od ryzyka wczesnego zgonu. Początkowa ocena obejmuje ocenę stabilności hemodynamicznej. Wiemy, że ok. 5% chorych z zatorowością płucną to osoby niestabilne hemodynamicznie z bardzo wysokim ryzykiem wczesnego zgonu. Panuje pełna zgoda dotycząca konieczności pilnej diagnostyki i zastosowania agresywnego leczenia tej grupy chorych. Echokardiograficzne stwierdzanie typowych dla zatorowości cech przeciążenia prawej komory (ryc. 1) u niestabilnej hemodynamicznie osoby z klinicznym podejrzeniem zatorowości upoważnia do rozpoczęcia agresywnego leczenia. Niestety, nawet u połowy pacjentów wysokiego ryzyka obecne są przeciwwskazania do leczenia trombolitycznego, np. niedawny rozległy uraz lub duża operacja. W takich przypadkach wytyczne wskazywały wykonanie embolektomii chirurgicznej, co jednak z powodu ograniczonej dostępności jest trudne. Natomiast wobec coraz lepszej organizacji kardiologii interwencyjnej embolektomia przezskórna jest coraz ważniejszą metodą ratującą życie tych chorych. W naszym ośrodku 3 z 4 chorych z ostrą zatorowością płucną powodującą pełnoobjawowy wstrząs kardiogenny, u których wykonano pilną embolektomię przezskórną, zostało wypisanych w dobrym stanie (ryc. 2). W moim przekonaniu, w najbliższych latach będziemy świadkami coraz szerszego zastosowania metod kardiologii interwencyjnej w leczeniu u chorych z ostrą zatorowością płucną.
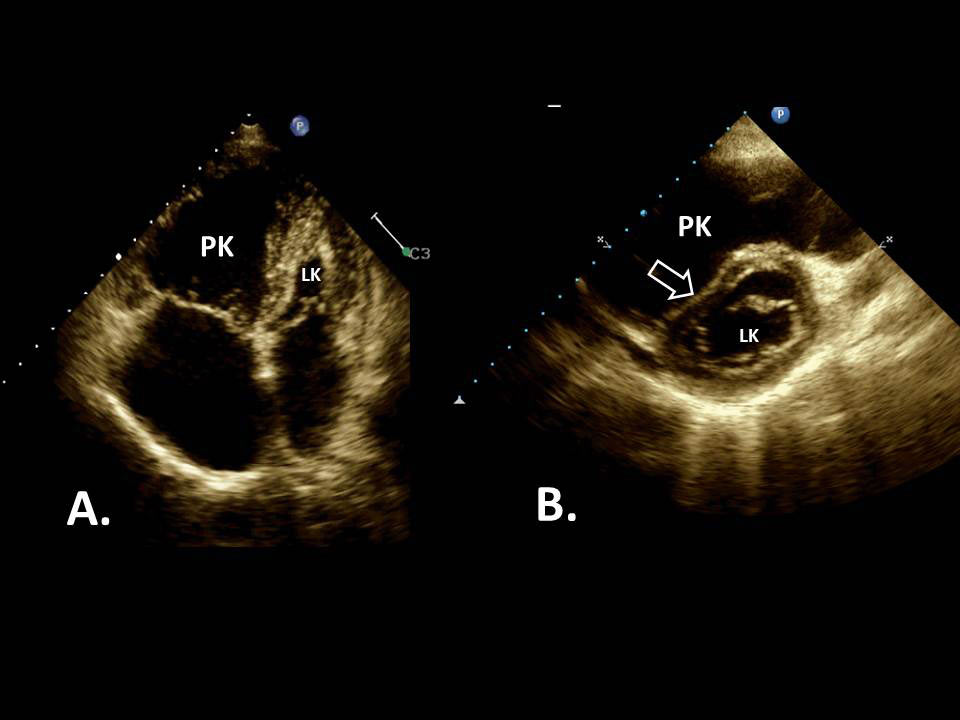
Rycina 1. A. Znaczne powiększenie prawej komory (PK) ze zmniejszeniem wymiary lewej komory (LK). B. widoczne spłaszczenie przegrody międzykomorowej (dzięki uprzejmości dr n. med. Katarzyny Kurnickiej)
Skala sPESI
U chorych stabilnych hemodynamicznie we wstępnej ocenie rokowania zalecana jest skala sPESI (simplified Pulmonary Embolism Severity Index), uwzględniająca nie tylko czynniki hemodynamiczne i wiek, ale również choroby współistniejące, w tym układu sercowo-naczyniowego. Osoby poniżej 80. roku życia, bez tachykardii, hipoksemii i chorób współistniejących stanowią grupę niskiego ryzyka i wymagają jedynie antykoagulacji. Tradycyjnie obejmowało ono kilkudniowe leczenie heparynami drobnocząsteczkowymi podawanymi łącznie, na „zakładkę”, z antagonistami witaminy, K aż do drugiego terapeutycznego INR, następnie kontynuowano leczenie doustne. Obecnie antagoniści witaminy K już nie są preferowanymi doustnymi antykoagulantami w leczeniu żylnej choroby zakrzepowo-zatorowej, ponieważ bezpośrednie doustne antykoagulanty (apiksaban, dabigatran, edoksaban, riwaroksaban) cechują się nie tylko podobną do nich skutecznością, ale wykazują zdecydowanie mniejsze ryzyko wystąpienia dużych, w tym śmiertelnych krwawień. W ostatnim okresie wiele uwagi poświecono wyodrębnieniu podgrupy chorych, którzy mogą być krótko hospitalizowani lub nawet całkowicie leczeni w warunkach ambulatoryjnych. Co prawda ambulatoryjna diagnostyka, jak i leczenie OZP w polskich warunkach są nadal trudne, to jednak wprowadzenie do zastosowania klinicznego nowoczesnych doustnych antykoagulantów niewątpliwie istotnie skróciło hospitalizację, która zazwyczaj w grupie niskiego ryzyka nie przekracza 3 dni.
Odrębnym zagadaniem jest leczenie chorych z OZP ze współistniejącą chorobą nowotworową. Aktualnie w takiej sytuacji klinicznej preferowane są heparyny drobnocząsteczkowe przez co najmniej 3 miesiące. Analiza retrospektywna danych chorych z nowotworami leczonych w dużych badaniach dotyczących bezpośrednich doustnych antykoagulantów sugeruje ich wysoką przydatność w terapii chorych onkologicznych. Jednak z uwagi na niewielką liczbę ocenionych chorych i retrospektywny charakter analiz niestety nie można wyciągać jednoznacznych wniosków. Obecnie prowadzone są badania oceniające zastosowanie bezpośrednich doustnych antykoagulantów w leczeniu żylnej choroby zakrzepowo-zatorowej właśnie u chorych onkologicznych. Zapewne za 2-3 lata poznany ich wyniki, weryfikując możliwości stosowania bezpośrednich doustnych antykoagulantów u chorych onkologicznych.
Po badaniu PEITHO
Otwartym polem toczących się badań pozostaje optymalne leczenie chorych tzw. pośredniego wysokiego ryzyka, czyli osób z ciśnieniem systemowym powyżej 90 mmHg, ale z obecnym przeciążaniem prawej komory i biochemicznymi cechami jej uszkodzenia. W badaniu PEITHO opublikowanym w 2014 roku wykazano, że leczenie trombolityczne tej grupy w porównaniu do leczenia heparynami zmniejszało ryzyko dekompensacji hemodynamicznej, jednak kosztem częstszego występowania poważnych powikłań krwotocznych. W związku z tym aktualnie jako leczenie początkowe preferowane są antykoagulanty, a tromboliza jest traktowana jako opcja ratunkowa w przypadku rozwoju niestabilności hemodynamicznej. Badania przeprowadzone po opublikowaniu wytycznych wykazują, że zastosowanie przezskórnej embolektomii lub mniejszych dawek leków trombolitycznych wydaje się skuteczną opcją, jednak obecnie nadal czekamy na wyniki dużych badań.
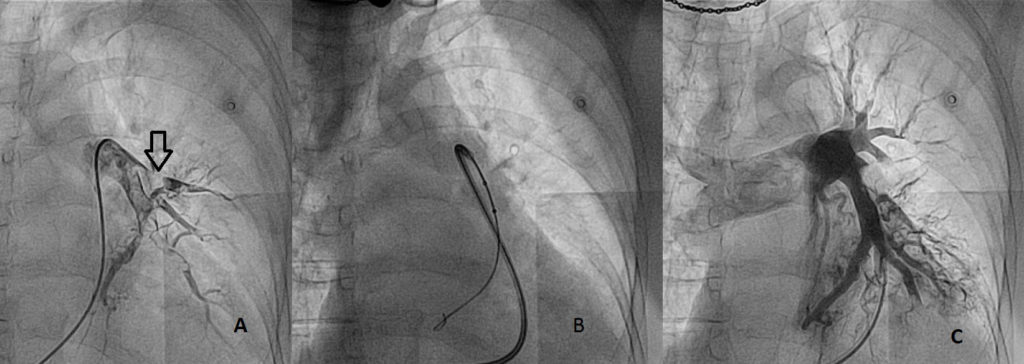
Rycina 2.
Embolektomia przezskórna lewej tętnicy płucnej u chorej we wstrząsie kardiogennym w przebiegu ostrej zatorowości płucnej i przeciwwskazaniami to leczenia trombolitycznego.
A. Duża skrzeplina w rozgałęzieniu lewej tętnicy płucnej (strzałka),
B. Cewnik sytemu Angiojet wprowadzony do lewej tętnicy płucnej.
C. Po embolektomii widoczny przepływ w lewej tętnicy płucnej i jej rozgałęzieniach (dzięki uprzejmości dr. n. med. Marka Roika)
Późne powikłania zatorowości płucnej
Jak wiemy, przebyta zatorowość płucna jest ważnym czynnikiem ryzyka jej nawrotu. Pierwszy epizod tzw. idiopatycznej zatorowości, czyli bez uchwytnego czynnika ryzyka wiąże się nawet z ok. 10% rocznie zagrożeniem nawrotem, a pięcioletnie zagrożenie nawrotem może sięgać 40%. Takie ryzyko nawrotu jest wskazaniem do bezterminowego wydłużenia antykoagulacji uwzględniając potencjalne korzyści i ryzyko związane z wieloletnim leczeniem przeciwkrzepliwym. Toczy się dyskusja dotycząca doboru optymalnej dawki, tak aby była skuteczna i jednocześnie bezpieczna.
Przewlekłe zakrzepowo-zatorowe nadciśnienie płucne (chronic thromboembolic pulmonary hypertension, CTEPH) należy do jednych z najgroźniejszych konsekwencji OZP i dotyczy ok. 3% pacjentów po przebytej ostrej zatorowości płucnej. Uznanymi czynnikami obecnymi już w czasie zatorowości, które wskazują na możliwy rozwój CTEPTH są: nawrotowy jej charakter zatorowości, objawy trwające ponad 2 tygodnie przed rozpoznaniem, cechy przeciążenia prawej komory w ostrym okresie choroby. Początkowo u chorych z CTEPH główną dolegliwością jest duszność wysiłkowa, a objawy prawokomorowej niewydolności serca pojawiają się dopiero w zaawansowanych postaciach. Podejrzenie CTEPH powinno być wysunięte u chorych po OZP, u których pomimo co najmniej trzymiesięcznej skutecznej antykoagulacji nadal utrzymuje się duszność wysiłkowa lub ograniczenie wydolności fizycznej w porównaniu do okresu sprzed ostrego epizodu choroby. W takich przypadkach wskazane jest badanie echokardiograficzne, a stwierdzenie cech nadciśnienia płucnego nakazuje kontynuację diagnostyki. Udokumentowanie obecności skrzeplin w krążeniu płucnym, zaburzeń perfuzji w scyntygrafii oraz stwierdzenie średniego ciśnienia płucnego >25 mmHg w cewnikowaniu ostatecznie potwierdzają rozpoznanie CTEPH. Aktualnie prowadzone są badania oceniające inne strategie diagnostyczne CTEPH u chorych po zatorowości, między innymi oparte o oceną EKG i oznaczenie we krwi stężenie NT-proBNP. Endarterektomia tętnic płucnych jest zabiegiem kardiochirurgicznym, wykonywanym w głębokiej hipotermii, z całkowitym zatrzymaniem krążenia pozaustrojowego i zgodnie z aktualnymi wytycznymi jest preferowaną opcją terapeutyczną. Niestety według danych ośrodków europejskich prawie 50% chorych z potwierdzonym CTEPH nie zostało zakwalifikowanych do leczenia kardiochirurgicznego, co wynikało z dystalnej lokalizacji skrzeplin uniemożliwiającej skuteczny zabieg, lub z obecności chorób współistniejących znacznie zwiększających ryzyko okołooperacyjne. Od niedawna realną opcją terapeutyczną jest balonowa angioplastyka tętnic płucnych. Jest to nadal „młoda” metoda, a optymalna technika wykonywania plastyk nie została jeszcze ustalona i ciągle podlega modyfikacjom. Jest coraz więcej danych wskakujących, że leczenie obejmujące 3-5 sesji, a podczas każdej z nich rozszerzanych jest kilka tętnic płucnych z zastosowaniem cewnika ciśnieniowego i/lub ultrasonografii wewnątrznaczyniowej (ryc. 3) jest skuteczną i bezpieczna metodą. W naszej ponad 30-osobowej grupie chorych z CTEPH leczonych plastykami tętnic płucnych u większości uzyskaliśmy obniżenie średniego ciśnienia płucnego do poniżej 30 mmHg ze znaczną poprawą kliniczną, bez dużych powikłań okołozabiegowych. Jestem przekonany, że plastyki tętnic płucnych zasługują na miano terapii przełomowych.
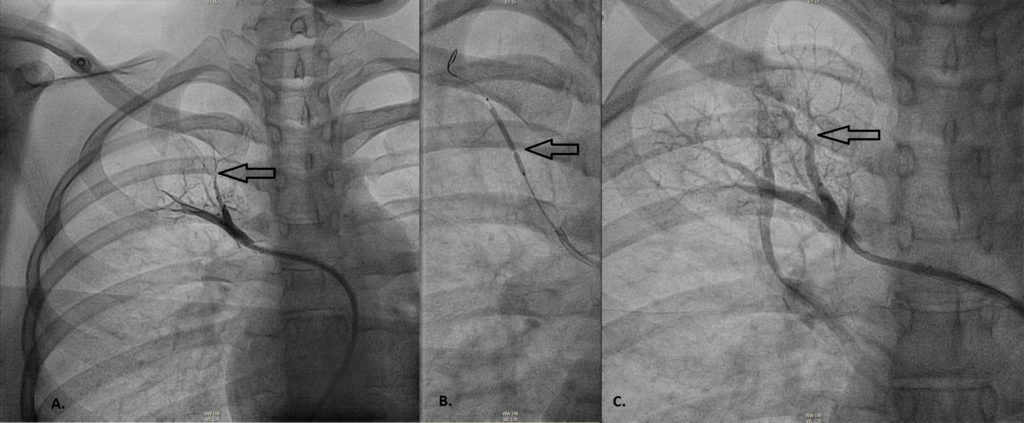
Rycina 3.
Balonowa plastyka tętnicy płucnej u 21 chorej z ciężkim (IV klasa czynnościowa) nieoperacyjnym zakrzepowo-zatorowym nadciśnieniem płucnym.
A. Selektywna arteriografia płucna – widoczne zwężenie tętnicy subsegmentalnej płata górnego prawego płuca.
B. Plastyka tego zwężenia przy zastosowaniu balona o średnicy 2mm. Widoczne modelowanie balona przez skrzeplinę (strzałka).
C. Po plastyce wyraźna poprawa przepływu z widocznymi naczyniami i perfuzją miąższu płuc oraz wyraźny powrót żylny. (dzięki uprzejmości dr. n. med. Marka Roika)
Ostatnio wyodrębniono nową jednostkę chorobową chronic thromboembolic (pulmonary vascular) disease (CTED lub CTEPVD), tj. przewlekłą zakrzepowo-zatorową chorobę naczyń płucnych. Obejmuje ona chorych po ostrej zatorowości z przetrwałymi zaburzeniami perfuzji płuc, z wyraźnym obniżeniem wydolności fizycznej, ale bez nadciśnienia płucnego, tj. ze średnim ciśnieniem w tętnicy płucnej poniżej 25 mmHg. Trwa dyskusja dotycząca optymalnego leczenia tych chorych. Jest coraz więcej ośrodków leczących interwencyjnie takich pacjentów. Warto raz jeszcze mocno podkreślić, że osoby po zatorowości płucnej, u których pomimo trzymiesięcznej antykoagulacji utrzymuje się obniżona tolerancja wysiłku, wymagają przeprowadzenia diagnostyki.
Podsumowując, stosowanie nowych doustnych antykoagulantów nie tylko ułatwiło terapię, ale również zmniejszyło ryzyko krwawień i spowodowało skrócenie hospitalizacji chorych z ostrą zatorowością płucną. Co przed nami? W moim przekonaniu, należy spodziewać się większego znaczenia kardiologii interwencyjnej w leczeniu zatorowości płucnej, szczególnie wysokiego ryzyka. Mam nadzieję, że zostanie ustalone optymalne leczenie chorych pośredniego wysokiego ryzyka – być może z zastosowaniem trombolizy, ale ze zmniejszoną dawką leku. Należy spodziewać się znacznej poprawy rozpoznawania CTEPH, a balonowa plastyka tętnic płucnych być może będzie w wybranych przypadkach wypierać leczenie chirurgiczne. Kolejne wytyczne Europejskiego Towarzystwa Kardiologicznego dotyczące diagnostyki i leczenia OZP, do przygotowywania których zostałem zaproszony, zapewne zostaną opublikowane za dwa lata, w 2019 r. Zobaczymy, co rzeczywiście przyniosą…


 Instytut Nagrody Zaufania Złoty OTIS
Instytut Nagrody Zaufania Złoty OTIS